Traitement du syndrome d’apnées du sommeil : remboursé seulement s’il est suivi
De nouvelles conditions de remboursement surprenantes
Afin d'améliorer la qualité de la prise en charge des patients, le Ministère de la Santé a modifié les conditions de prise en charge des appareils à pression positive continue (PPC) utilisés pour le traitement des apnées du sommeil : pour bénéficier de la prise en charge financière de leur dispositif médical, les patients apnéiques devront à l’avenir « justifier d’une utilisation minimale de leur PPC de 3 heures par 24 heures, pendant au moins 20 jours par période de 28 jours ».
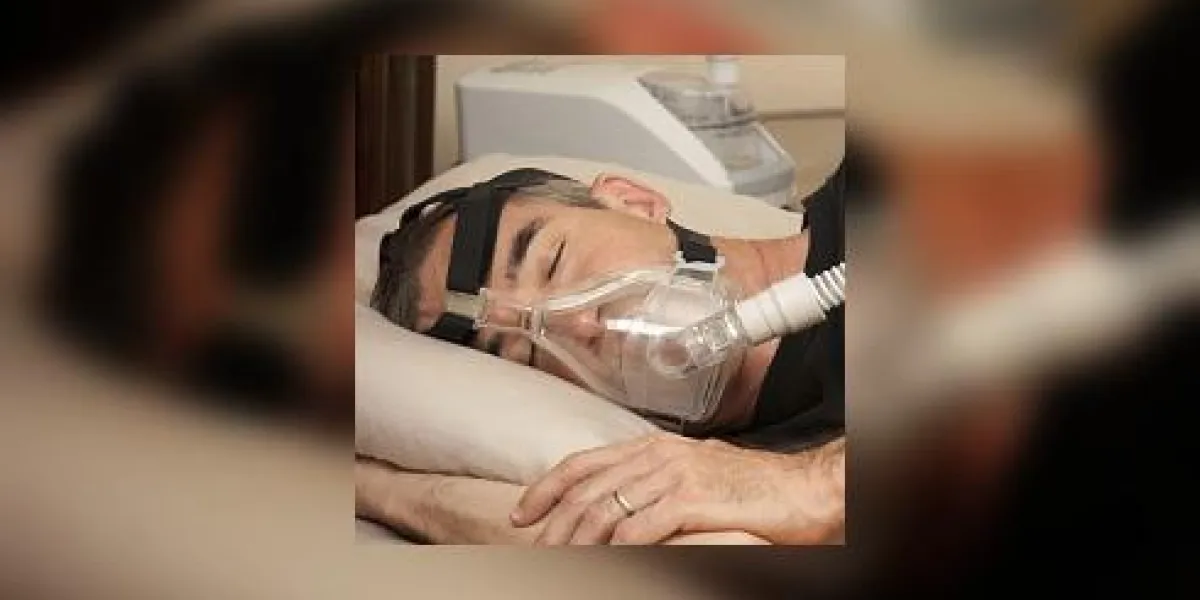
En pratique, après le diagnostic d’un syndrome d’apnées du sommeil, le traitement par ventilation en pression positive est proposé en première intention. Celui-ci consiste à insuffler de l’air par le nez pour maintenir les voies respiratoires ouvertes durant la nuit, via le port d’un masque relié à un compresseur. L’appareillage est coûteux (1.000 euros par an) mais après une demande d’entente préalable, il est pris en charge par l’assurance maladie pour une durée probatoire de 5 mois, renouvelable sur ordonnance mais désormais uniquement sur des critères d’observance. Autrement dit, si à deux ou trois reprises le patient ne justifie pas d’une utilisation régulière et suffisante, la prise en charge sera diminuée de moitié. Puis, si l’inobservance persiste, le patient aura alors le choix entre restituer son appareil ou le conserver à sa charge à un coût de 20 euros par semaine.
Selon la communication du Dr Marc Sapène lors du congrès de Pneumologie de langue française, « c’est la première fois en France que le remboursement d'un traitement est conditionné par son observance ».
Rendu possible grâce à la télétransmission
En amont, cette mesure repose sur des innovations technologiques de l’information et de la communication appliquées à la santé. En effet, pour qu’elle soit applicable, il est nécessaire d’utiliser des modules de télétransmission indépendants de l’appareil ou idéalement directement intégrés dans les appareils de FFP par les fabricants, de sorte que les données d’observance soient délivrées aux Prestataires de Santé à Domicile qui les transmettent à l’Assurance Maladie. À noter que de tels modules peuvent aussi servir à télétransmettre des données cliniques utiles à l’optimisation du traitement (somnolence résiduelle, nycturie, céphalées, dépression, tension artérielle…).
Selon une étude dénommée OptiSAS, « les patients acceptaient parfaitement bien ce principe de prise en charge, à condition que le prescripteur l'ait correctement expliqué, avec en outre le sentiment d'être mieux suivis ».
Le syndrome d’apnées du sommeil touche 2 à 5 % de la population française, soit 1 à 3 millions de patients.Il se définit par de multiples arrêts respiratoires durant la nuit, entrecoupés d’une reprise bruyante de la respiration responsable de ronflements. Mais ce syndrome, en plus de perturber le sommeil, d’être à l’origine d’une fatigue et d’une somnolence diurnes, constitue un important facteur de risque cardiovasculaire...
Afficher les sources de cet article
18e congrès de Pneumologie de langue française, janvier 2014.
